The post Newsletter: Diario Médico Cardiología 2019-06-01 appeared first on Diariomedico.com.
via Noticias de diariomedico.... http://bit.ly/2Ia63hE
The post Newsletter: Diario Médico Cardiología 2019-06-01 appeared first on Diariomedico.com.
El estudio fase I/II Startrk-NG muestra resultados positivos de la terapia dirigida entrectinib en niños y adolescentes con tumores sólidos recurrentes o refractarios con y sin fusiones de los receptores de tirosina quinasa neutrófico (NTRK), ROS1 o quinasa del linfoma anaplásico (ALK), según se ha puesto de manifiesto en la la Reunión Anual de la Sociedad Americana de Oncología Clínica (American Society of Clinical Oncology, ASCO), que se está celebrando en Chicago.
Según ha explicado a DM Elena Garralda, investigadora principal del Grupo de Desarrollo Clínico Precoz de Fármacos del Instituto de Oncología Valle de Hebrón de Barcelona, quien ha investigado el potencial de entrectinib en adultos, este estudio se ha realizado al observar en adultos que determinadas alteraciones marcan el comportamiento del tumor, independientemente de dónde se localicen. “En los tumores con indicación agnóstica ya tenemos bastante más experiencia con este y otros fármacos. La FDA ya ha aprobado otro fármaco para tumores agnósticos con fusiones de NTRK y ya tiene los datos de entrectinib para su estudio. Si se llega a aprobar en Europa será el primer fármaco que se apruebe de manera agnóstica“.
Entrectinib es un inhibidor selectivo de la tirosina quinasa diseñado para inhibir la actividad quinasa de las proteínas TRK A/B/C y ROS1, cuyas fusiones activadoras impulsan la proliferación en ciertos tipos de cáncer.
De esta forma, Startrk-NG, un estudio fase I/II abierto de escalado de dosis y expansión, ha evaluado la seguridad y eficacia de entrectinib en niños y adolescentes sin opciones de primera línea curativas, con tumores sólidos extracraneales recurrentes o refractarios o tumores primarios en el Sistema Nervioso Central (SNC), con o sin fusiones TRK, ROS1 o ALK.
El estudio ha contado con la participación de 29 niños y adolescentes de entre 4,9 meses a 20 años (con una edad mediana de 7 años) con tumores sólidos recurrentes o refractarios, y ha evaluado la respuesta al tratamiento 28 pacientes. Del total estudiado se identificó que 11 tenían tumores con fusiones NTRK, ROS1 o ALK y un neuroblastoma ALK F1174L mutado
Los resultados señalan que entrectinib redujo los tumores en todos los niños y adolescentes con tumores sólidos con fusión positiva NTRK, ROS1 o ALK (11 de 11 pacientes), incluidos dos pacientes que lograron una respuesta completa: un tumor primario del SNC con fusión NTRK positiva y otro con un tumor miofibroblástico inflamatorio ALK positivo. De los 11 pacientes, cinco presentaban tumores primarios de alto grado en el sistema nervioso central (SNC) presentaron una respuesta objetiva, incluido un paciente con una respuesta completa.
Además, nueve pacientes presentaron respuestas parciales, concretamente en cuatro tumores sólidos primarios en el SNC con fusiones NTRK, ROS1 y ALK y en cinco tumores extracraneales. La duración mediana de la terapia para los respondedores con fusión confirmada fue de 10,51 meses (de 3,8 a 17,7 meses), y el tiempo medio de respuesta fue de 1,89 meses (1 a 1,9 meses).
Según Garralda, la importancia del estudio radica en la traslación de que una observación realizada en adultos tiene impacto en la población infantil. “Si sigue por el mismo camino se reproducirán los resultados observados en adultos, porque son datos más maduros, lo que permitirá que estas terapias lleguen antes de lo habitual a la población pediátrica”. De esta manera los resultados apuntan a un cambio de paradigma puesto que “se abre un camino” en el tratamiento pediátrico de ciertas alteraciones y existe la oportunidad de realizar estudios en niños.
The post La terapia dirigida con entrectinib muestra resultados prometedores en tumores pediátricos con indicación agnóstica appeared first on Diariomedico.com.
Junto con el gusto, el olfato quizá sea el sentido menos valorado, salvo para los catadores de vino y para muchos animales. “En casi todas las culturas, los olores son los más difíciles de expresar en palabras; es el sentido mudo”, concluía Asifa Majid, de la Universidad de York, en noviembre pasado en Proceedings ot the National Academy of Sciences, tras analizar a hablantes de 20 lenguas distintas. Los más olorosos semánticamente fueron los hablantes del umpila, una etnia de cazadores-recolectores de Australia.
En los últimos años se está reconociendo su importancia como marcador de enfermedades y de muerte. Un estudio de la Universidad Estatal de Michigan que se publicó en abril en Annals of Internal Medicine sugiere que los mayores con poco sentido del olfato pueden tener un aumento de casi el 50% en el riesgo de morir en la siguiente década, aunque parezcan sanas. “La pérdida de olfato se vuelve más común a medida que las personas envejecen”, lo que puede indicar el lógico deterioro vital, explica el epidemiólogo Honglei Chen. Utilizando los datos del estudio ABC de la Salud del Instituto Nacional sobre el Envejecimiento de Estados Unidos, Chen y su equipo revisaron la información de casi 2.300 participantes de 71 a 82 años durante un período de 13 años. Los participantes se habían enfrentado a doce olores comunes. En comparación con los ancianos con buen olfato, los hipósmicos tenían un 46% más riesgo de muerte a los diez años. Un estudio similar entre 1.774 personas de 40 a 90 años seguidas durante una década se publicó en 2017 en Journal of the American Geriatrics Society. En ese periodo fallecieron 411 personas; por cada olor adicional que identificaron en las pruebas, el riesgo de mortalidad bajaba un 8%; los que peor olfateaban tuvieron un 19% más riesgo de muerte que los normales.
La hiposmia o la radical anosmia se deben en ocasiones a un trauma craneoencefálico o a un simple catarro y a veces conducen a falta de apetito y a pérdida de peso, pero en personas mayores pueden ser también un signo temprano de Parkinson o demencia. Un estudio en 3.000 adultos de 57 a 85 años coordinado por la Universidad de Chicago y publicado en septiembre de 2017 en Journal of the American Geriatrics Society concluyó que los que no podían identificar al menos cuatro de cinco olores comunes tenían dos veces más posibilidades de desarrollar demencia en el lustro siguiente. “El sentido del olfato está estrechamente conectado con la función cerebral y la salud”, escribía Jayant M. Pinto, autor principal. A su juicio, la pérdida del sentido del olfato fue un mejor predictor de muerte que un diagnóstico de fallo cardiaco, cáncer o enfermedad pulmonar. Y la coautora Martha McClintock añadía que “una reducción en la capacidad olfativa puede indicar una reducción en la capacidad cerebral para reconstruir componentes claves que se deterioran con la edad, conduciendo a los cambios patológicos de las demencias”.
Ese mismo mes, la revista Brain publicó otro estudio de la Unidad de Neurogenética del Instituto Max Planck, de Fráncfort, y de la Universidad de Auckland en Nueva Zelanda, en el que confirmaban que el primer síntoma del Parkinson es a menudo un empeoramiento del olfato. Observaron que el volumen ocupado por las unidades funcionales del bulbo olfativo es solo la mitad en enfermos de Parkinson que en individuos normales. En nueve de cada diez pacientes con Parkinson, este sentido se deterioraba en los primeros estadios de la enfermedad. Según los autores, se reforzaba la llamada hipótesis del vector olfativo en el Parkinson que culpa del trastorno a factores ambientales como virus, metales pesados o pesticidas. Ningún otro sistema sensorial está en contacto tan estrecho con el entorno inhalado. La hipótesis establece que el agente causante viajaría de la cavidad nasal al bulbo olfativo y de ahí a otras partes del cerebro. “El déficit preferencial del componente glomerular en la mitad inferior del bulbo olfativo, cercano a la mucosa olfativa, es consistente con la hipótesis del vector olfativo del Parkinson”, aventuraba Peter Mombaerts, del Instituto Max Planck.
Con su millar de receptores, frente a solo tres tipos de receptores visuales y medio centenar de receptores del gusto, el olfato es una fuente de información muy volátil y cuyos efluvios se disipan con rapidez. Un estudio del año pasado de la Universidad británica de Sussex en Psychological Science hablaba de la ‘ceguera al olfato’, tanto por habituación como por distracción: personas sometidas a una tarea exigente en una sala eran incapaces de apreciar un fuerte aroma a café. Es un sentido con bases genéticas, claro está, pero muy condicionado por aprendizajes y entornos. Al igual que esos perros y gatos que huelen tumores y neurodegeneraciones, o la relación odorífera que se establece entre un bebé y su madre, hay personas que distinguen emanaciones características de individuos enfermos, seguramente como respuesta protectora ante contagios, del mismo modo que el olor de la putrefacción de un alimento alerta de su nocividad.
Y como recordaba una revisión de más de 200 estudios aparecida en julio del año pasado en Physiological Reviews, los receptores olfativos cumplen un amplio rango de funciones desconocidas fuera de la propia nariz; tales receptores extranasales podrían usarse en el diagnóstico y tratamiento de disfunciones como el cáncer. Un equipo de la Universidad alemana Ruhr, de Bochum, explicaba que estos receptores se hallan por todas partes: en las células cardiacas, en el sistema inmune, en el hígado y en la piel; en el tejido prostático y en el colon contribuirían a la reducción o progresión del cáncer, y en el tracto digestivo se relacionarían con la diarrea, el estreñimiento o una plácida digestión. Quizá por todo esto, Honglei Chen concluía que “sería una excelente idea incorporar un examen de detección del olfato en las consultas médicas de rutina”.
The post Olfato: marcador de demencia y muerte appeared first on Diariomedico.com.
La llegada al mercado y al SNS de medicamentos altamente innovadores, como son las terapias dirigidas que dan lugar a una medicina personalizada de precisión, se contempla inevitablemente acompañada de los retos relativos a su financiación.
“Estamos viviendo un cambio de paradigma en el tratamiento de algunas enfermedades como el cáncer, con importantes implicaciones y retos en todos los ámbitos: pacientes, profesionales sanitarios, farmacéuticas, centros asistenciales y administraciones sanitarias. Nuestra responsabilidad con los pacientes oncológicos y con el SNS implica contribuir al acceso sostenible a los fármacos innovadores más seguros y eficaces. Es necesario contar con herramientas que permitan combinar accesibilidad con sostenibilidad, sin olvidar la equidad, sostiene Arturo López, director médico de GSK.
“Cualquier medicamento que suponga una gran innovación siempre creará incertidumbre, tanto en el campo clínico como en el de su financiación”, afirma Ingrid Pallas, responsable médico de la Unidad de Medicina Especializada de Bayer. “La medicina de precisión -continúa- implicará un cambio de paradigma en la lucha contra el cáncer; los tratamientos ya no irán dirigidos a la localización inicial del tumor, sino a las características genéticas que impulsen el crecimiento tumoral en cualquier parte del cuerpo. Así pues, disponer de un Plan Estratégico de Medicina de Precisión dotado de recursos, coordinado a nivel nacional y mantenido en el tiempo, es una clara necesidad actual”.
“Y si nos centramos en el diagnóstico también nos enfrentamos a un gran reto. Aún pocos hospitales tienen las infraestructuras tecnológicas, y sigue habiendo inequidad en el acceso a estos diagnósticos moleculares, que son la base de la calidad asistencial del cáncer”, añade Pallas.
La entrada de T-CAR en el SNS requiere de “la colaboración y coordinación de todos los actores implicados, siempre bajo el liderazgo del Ministerio de Sanidad”, tal como lo ven desde Gilead. “Los retos más importantes -según las fuentes de la compañía- son la definición adecuada del paciente susceptible de recibir los tratamientos, puesto que hablamos de terapias muy específicas que se producen de manera absolutamente individualizada; la búsqueda de fórmulas de financiación innovadoras en las que se comparta el riesgo, y la selección adecuada de los centros para garantizar un buen manejo sin poner en riesgo la equidad del acceso”.
Muchos fármacos de precisión sufren retrasos notorios en su llegada a los pacientes
De momento, y tal como lo ven desde Merck Isabel Sánchez Magro y Ana Polanco, directora médico y directora de Market Access y Corporate Affairs de la compañía, “el acceso a la innovación en terapias génicas y medicina de precisión es incierto; muchos de estos fármacos tienen retrasos importantes en su llegada a los pacientes, y además no lo hacen de forma homogénea en todo el panorama nacional. Por ello, quizá debería haber un procedimiento de autorización, una evaluación y unos modelos de financiación y de acceso que se adapten a sus características y que permitan conjugar las necesidades de los ciudadanos y del SNS, al tiempo que contemplen a las compañías que los desarrollan como vector de crecimiento económico, generador de empleo de calidad y fuente de inversión en I+D, entre otros aspectos”.
“¿Cómo se debe implantar la nueva innovación?”, se pregunta Joaquín Mateos, director ejecutivo médico de MSD en España y Portugal. “Sin duda, mediante el diálogo con el Ministerio de Sanidad, y colaborando e impulsando la educación y formación, no solo de profesionales sino también de los pacientes”.
Lo que parece evidente es que “habrá que repensar el sistema de salud que será necesario a medio y largo plazo. La medicina personalizada puede brindar eficiencias que mantendrán los sistemas sostenibles frente a los costes crecientes, pero los sistemas también necesitarán evolucionar”, comentan desde Roche.
The post Superado el reto científico llega el del acceso appeared first on Diariomedico.com.
La doctrina jurisprudencial del daño o resultado desproporcionado trasladada al ámbito de la acción de responsabilidad patrimonial que enjuicia este orden jurisdiccional contencioso-administrativo, se condensa en la afirmación de que la Administración sanitaria debe responder de un daño o resultado como aquél, ya que por sí mismo, un daño así denota un componente de culpabilidad. Y así fundamentado en la regla res ipsa loquitur, la cosa habla por sí misma, de la doctrina anglosajona, en la Anscheinsbeweis alemana que apunta a una apariencia de la prueba y a la regla de la faute virtuelle, culpa virtual. En definitiva, estas doctrinas significan que si se produce un resultado dañoso que normalmente no se produce más que cuando media una conducta negligente, responde al que ha ejecutado ésta, a no ser que pruebe cumplidamente que la causa ha estado fuera de su esfera de acción.
Dicho esto, en la medida en que no hubo conducta negligente y la parada cardiorrespiratoria fue un riesgo imprevisible e inevitable, tal y como debemos considerar, si una vez producida esta se atiende al paciente de forma inmediata y ajustada a la lex artis, no podemos considerar las lesiones sufridas como daño o resultado desproporcionado.
Sin tener conocimiento de todas las circunstancias del caso expuesto, aun teniendo en cuenta la gravedad de la secuela sufrida por el paciente y que estas guardan relación con la parada cardiorrespiratoria, no debería prosperar una probable demanda, pues la medicación pautada fue la adecuada a la situación clínica del paciente, aun considerando que pudo existir relación entre el Urbason y la parada cardiorespiratoria.
La actuación realizada por personal de enfermería y de los médicos debió de ser inmediata y, por tanto, ajustada a la lex artis, no existiendo infracción alguna y no siendo de aplicación el daño desproporcionado.
The post El daño desproporcionado y su aplicación al juicio médico appeared first on Diariomedico.com.
La Medicina Genómica o Medicina de Precisión es la mejor adaptación posible del tratamiento médico a las características individuales de cada paciente. Permite aplicar intervenciones terapéuticas individualizadas eficaces y seguras, lo que tiene un efecto en la eficiencia en el uso de los recursos que se emplean en el diagnóstico y el tratamiento, aportando soluciones para la sostenibilidad de los sistemas sanitarios. La Medicina de Precisión ha empezado a utilizarse ya en Oncología y en Enfermedades Raras, pero también tendrá mucho que aportar en un futuro cercano en áreas como Cardiología, Psiquiatría y Neurología, entre otras.
Los descubrimientos de los últimos 20 años, desde que se inició en Estados Unidos el Proyecto genoma humano, han concluido que no hay enfermedades sino enfermos. Sabemos que pacientes con los mismos síntomas y tratamiento tienen distintas respuestas biológicas. Esto está relacionado con su carga genética y el impacto de diferentes factores ambientales. Nos encontramos ante un nuevo paradigma en medicina, con repercusiones significativas en los sistemas sanitarios de los países desarrollados.
Como respuesta, muchos países están poniendo en marcha ambiciosos programas para integrar la Medicina Genómica en el ámbito clínico. Destaca el proyecto Genomic England 100.000 Genomes de secuenciación del genoma de 50.000 personas con enfermedades raras y otros tantos de pacientes o familiares con cáncer, para el que se crearon trece centros de referencia entre los hospitales de excelencia dentro del National Health Service inglés. También ha habido un enorme desarrollo de la genómica en el ámbito de la Unión Europea con el programa marco PerMed, en el que participan 22 Estados miembros, Israel y Canadá. En España, esta iniciativa está siendo liderada por el Instituto de Salud Carlos III.
En este contexto, que pone de manifiesto la importancia estratégica y el desarrollo de la Medicina de Precisión y el potencial para aportar soluciones tanto terapéuticas como para la sostenibilidad del país, en nuestro país el Senado acaba de publicar el Informe de la Ponencia de Estudio sobre Genómica. Las conclusiones de la Ponencia han sido trasladadas a la Mesa del Pacto de Estado por la Sanidad consensuado con las comunidades autónomas y en el seno del Consejo Interterritorial de Salud, así como al Ministerio de Sanidad, Consumo y Bienestar Social, para ser tenidas en cuenta en la elaboración de la Estrategia en Medicina Genómica y de Precisión para el Sistema Nacional de Salud (SNS).
Desde la Comisión de Salud de la Asociación Española de Bioempresas (Asebio) liderada por Merck hemos participado en la elaboración de esta ponencia desde el convencimiento de que una Estrategia de Genómica convertiría a España en país referente de la Medicina Genómica y de Precisión, supondría una oportunidad sin precedentes para el desarrollo económico y social de nuestro país y tendría un impacto positivo en la mejora de la vida del paciente y en la eficiencia del funcionamiento del SNS.
Es necesario que esta estrategia se ponga en marcha de una manera progresiva, realista, coordinada y con la evaluación como seña de identidad. La nueva estrategia debería favorecer un modelo de práctica clínica orientado a las personas con un abordaje integrador para que se utilizaran todos los recursos del SNS y las infraestructuras de ciencia y tecnología del país. Desde Merck seguiremos trabajando para contribuir a la puesta en marcha de esta estrategia, puesto que posicionar a España en la vanguardia de estos avances científicos permitirá al país seguir avanzando, generando resultados objetivables y medibles en los pacientes y en la mejora de la salud, contribuiremos a la equidad y accesibilidad a una asistencia de calidad, eficaz, efectiva y segura y facilitaremos la sostenibilidad del sistema sanitario.
The post Opinión: La Medicina Genómica, estrategia de futuro del país appeared first on Diariomedico.com.
La apuesta del sector por la investigación clínica en España se hace patente también en el terreno de las terapias dirigidas. Bayer, Gilead, GSK, Lilly, MSD, Merck, Pfizer y Roche destacan la aportación de los centros e investigadores españoles en este terreno: “España es un país con un altísimo nivel en oncohematología y con grandes centros de referencia tanto a nivel asistencial como de investigación”, señalan desde Gilead, que tiene varios ensayos en marcha y que espera “seguir aumentando el número como muestra de nuestra confianza en la calidad de la investigación del país”.
La percepción de Gilead acerca del nivel de los centros españoles coincide en gran medida con la de Pfizer, desde donde señalan que “los centros españoles son muy avanzados y los mejores colaboradores para una compañía como la nuestra, que necesita hacer los ensayos en el menor tiempo posible. Gracias al buen reclutamiento de nuestros centros de oncología, y al alto nivel técnico, los ensayos clínicos en España se llevan a cabo con la mayor confianza”.
Gilead: “Los centros españoles son muy avanzados y los mejores colaboradores para una compañía que necesita hacer los ensayos en el menor tiempo posible”
Ejemplos concretos de ensayos internacionales en los que participan centros españoles los ponen las alemanas Bayer y Merck. En la primera, Ingrid Pallas, responsable médico de la Unidad de Medicina Especializada, destaca el estudio Navigate, con larotrectinib, en el que participan el Hospital Valle de Hebrón, de Barcelona; el Centro Integral Oncólogico de HM Hospitales, en Madrid, y la Fundación Jiménez Díaz, también en Madrid. En el estudio entre pacientes pediátricos Scout, con el mismo principio activo, participa también el Valle de Hebrón.
Merck, por su parte, apuesta por la monitorización con biopsia líquida en los ensayos clínicos, y su ejemplo es el del ensayo Ermes, que busca observar si aparecen mutaciones de resistencia a Erbitux y si su aparición tiene relación con la progresión tumoral. “Es destacable el seguimiento de los pacientes con biopsia líquida para estudiar las mutaciones de resistencia a Erbitux en el ADN tumoral circulante, y si la aparición de estas mutaciones está relacionada con la pérdida de eficacia del fármaco y la progresión tumoral. Este ensayo internacional está abierto en varios centros gallegos en colaboración con el grupo Gitud”, explican desde Merck Isabel Sánchez Magro, directora médico, y Ana Polanco, directora de Market Access y Corporate Affairs.
España está entre los cinco primeros países en volumen de investigación clínica dentro de los 150 en los que opera la GSK, lo que “muestra nuestro compromiso con el desarrollo del país en que operamos como compañía”, afirma Arturo López, su director médico, y detalla que, en lo que se refiere a terapias biológicas, la filial participa en 4 estudios para síndrome de Sjögren y lupus en 19 centros con belimumab; 5 estudios con mepolizumab en EPOC, asma y síndrome hipereosinofílico en 36 centros; 2 estudios de epigenética con dos moléculas en 8 centros en el área de oncohematología; 5 estudios de inmunoncología con 3 moléculas en 31 centros, y uno de terapia celular para cáncer de pulmón en 5 centros.
MSD España participa en cerca del 80% de los estudios de investigación de la compañía a nivel mundial, lo que la coloca en segundo lugar entre las filiales solo por detrás de la central de Estados Unidos
La apuesta por la medicina de precisión permea toda la inversión de MSD en I+D+i, con casi 8.000 millones de dólares de inversión a nivel global, y 79,2 millones de euros en España, según los datos del último Informe Profarma que destaca Joaquín Mateos, director ejecutivo médico de la compañía. “Además, concretamente MSD en España participa en cerca del 80% de los estudios de investigación de la compañía a nivel mundial, lo que nos coloca en el segundo lugar solo por detrás de la central de Estados Unidos, y el primero de Europa. El 43% de esos estudios son del área de oncología, el 27% de antiinfecciosas y el 9% de vacunas”.
Roche, por su parte, despliega cifras destacables, como los “más de 117 millones de euros que invierte en I+D+i en España, la investigación que lleva a cabo con 216 centros participantes en 268 ensayos clínicos con 65 moléculas diferentes, y la opción que esos estudios proporcionan a 20.195 pacientes en nuestro país”, comentan fuentes del grupo suizo.
Pero la actividad del sector en España, y siguiendo en el ámbito de las terapias dirigidas, va mucho más allá de los ensayos clínicos. La alemana Merck, por ejemplo, acaba de crear con la Universidad Autónoma de Madrid la cátedra de colaboración público-privada Medicina Individualizada Molecular, cuyo objetivo es trabajar en profundidad en aspectos holísticos de la medicina personalizada para sensibilizar a la sociedad y a la Administración Pública en el estudio y conocimiento de este concepto a partir de proyectos de investigación traslacional.
Desde MSD, Mateos destaca la red andaluza de Excelencia en Investigación en Microbioma y Cáncer, “una manifestación del compromiso de MSD por el trabajo en red y en colaboración con las instituciones sanitarias y los agentes implicados en el ámbito de la salud y la sanidad”. Este compromiso de MSD, de la mano de la Fundación Medina, “se ha convertido en una referencia para la evaluación del impacto del microbioma en distintas enfermedades, concretamente como parte de los biomarcadores que permiten una mejor selección de pacientes, y la posible modificación del microbioma de los pacientes para hacerlos más susceptibles a las nuevas inmunoterapias”.
Roche, a través de su Instituto de Investigación, ha publicado hace apenas dos meses un informe sobre desarrollo de la medicina de precisión en las comunidades autónomas, atendiendo al desarrollo de factores asistenciales, tecnológicos, políticos, formativos, organizativos y de investigación.
En él, se hizo un análisis bibliográfico de iniciativas publicadas, y se generó un cuestionario con 33 expertos de todas las comunidades. Luego se analizaron los datos autonomía por autonomía y se añadió un análisis global comparativo de todos los datos, haciendo una traslación a los ámbitos asistencial, gestor, político, formativo e investigador.
The post España, ‘caldo de cultivo’ ideal para la I+D appeared first on Diariomedico.com.
Situar al paciente en el centro de la actividad médica es el lema de la medicina personalizada. Más allá de la estrecha relación que existe entre este concepto y el de adentrarse en un entorno biológico y molecular que está obteniendo significativos éxitos en el tratamiento de enfermedades tan graves y complejas como el cáncer, entre otras, en el día a día, las consultas hospitalarias también están empezando a ofrecer respuestas a pacientes cuya primera indicación terapéutica es la intervención quirúrgica, con un beneficio más que sobresaliente en procesos extremadamente complejos como los oncológicos que, además, no serían posibles sin la participación de equipos de profesionales de distintos ámbitos y no sólo del de la medicina.
Sin perder de vista las aportaciones de los equipos de investigación básica, el avance de la ingeniería relacionada con la salud ha conseguido asociar imágenes de diagnóstico (TC,RM y SPET), pero también ha introducido en el quirófano modernos sofwares y más recientemente la posibilidad de imprimir en 3D modelos reproducibles del proceso de cada enfermo. La combinación de todos estos elementos -procedentes de la investigación básica y clínica de distintas áreas- es lo que se ha traducido en una cirugía cada vez más personalizada y cuyo lema es máxima eficacia, máxima seguridad.
Julio Mayol, cirujano y director médico del Hospital Clínico de Madrid, recuerda a DM que la imagen digital se utiliza para el diagnóstico anatómico-funcional de la patología quirúrgica y la planificación preoperatoria personalizada. “Posteriormente, ayuda a la navegación intraoperatoria en quirófanos integrados y la utilización de la realidad aumentada para aumentar la precisión y la seguridad de los procedimientos. El desarrollo de la impresión 3D y biomateriales ha ayudado a la mejora del abordaje y a la producción de prótesis indivualizadas para la reparación de defectos tisulares”.
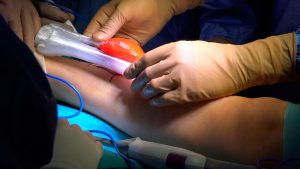
Uno de los ejemplos más recientes se consiguió gracias al trabajo conjunto de cirujanos e ingenieros a finales del pasado año para extirpar un tumor en la pierna de una paciente, tal y como se aprecia en las imágenes que ilustran estas páginas.
Por primera vez en el mundo, un equipo interdisciplinar de cirujanos ortopédicos oncológicos, coordinados por Rubén Péres Mañanes y José Antonio Calvo, del Hospital Gregorio Marañón, de Madrid, así como Javier Pascau, director de Ingeniería Biomédica de la UC3M, junto a la empresa madrileña 6DLAB, desarrollaban un sistema para quirófano que combina el uso de gafas de realidad aumentada y la impresión 3D personalizada, y que proyecta sobre el paciente que va a ser intervenido hologramas de sus pruebas radiológicas, reconstrucciones 3D de su patología y la planificación de la cirugía.

Las cirugías ortopédicas, pioneras en 3D.
Se apoyaba además en un sistema de navegación tan preciso que permite identificar la postura del paciente en la mesa del quirófano y desplegar las imágenes virtuales con un grado de exactitud submilimétrica. Resultado: eleva la eficacia, minimiza los riesgos y acorta los tiempos quirúrgicos.
En el mismo hospital, la combinación de técnicas y profesionales de diversos ámbitos y especialidades ofreció un tratamiento integral ‘a la medida’ a un paciente que presentaba un tumor mediastínico muy complejo y con un historial oncológico dilatado. En este caso, la planificación prequirúrgica con un modelo de impresión 3D -primero que se usaba para este tipo de tumor- permitió y mejoró la resección, que requirió 12 de horas de quirófano -en el que se simultanearon expertos en cirugía gastroesofágica, vascular y torácica- y finalizando con la administración de radioterapia intraoperatoria.
La impresión tridimensional de las enfermedades ha sido, sin duda, uno de los grandes avances médicos de la última década, con extensas posibilidades abiertas para los próximos años y que, según Anthony Atala, director del Instituto Wake Forest de Medicina Regenerativa, en Carolina del Norte, Estados Unidos, podría culminar con el desarrollo de centros especializados en medicina regenerativa y bioimpresión que eludirán la necesidad de donación de órganos y los riesgos asociados al rechazo de los trasplantes.

Modelos 3D reconstruyen tumores muy complejos.
A pesar de que no se puede vaticinar hasta dónde podría llegar la impresión 3D en el trasplante de órganos, sí es factible a corto plazo que se puedan crear estructuras que posteriormente sean completadas con cultivos celulares del propio paciente, aunque habrá que esperar más tiempo en el caso de los órganos sólidos. En cuanto a los trasplantes de cara, fueron los modelos en tres dimensiones, específicos para cada receptor, los que ampliaron las limitaciones de la cirugía convencional.
La bioimpresión ya es un proceso de rutina en cada vez más cirugías compleja
En cualquier caso, el apoyo de la impresión 3D en el panorama actual se traduce en aplicaciones muy concretas: modelos de réplicas de órganos afectados del paciente, lo que permite planificar la cirugía para “operar antes de operar”, en palabras de Arnau Valls, del Departamento de Innovación del Hospital San Juan de Dios, en Barcelona, uno de los primeros en España en emplear tecnología en 3D.
La cirugía ortognática y maxilofacial, junto con la ortopédica, han sido las pioneras no sólo en la implantación de modelos 3D sino también en la fusión de imágenes. Estos abordajes son “de uso habitual en cirugía reconstructiva cráneo-maxilofacial, así como en cirugía de deformidades faciales congénitas, adquiridas y de secuelas postraumáticas”, según Julio Acero, jefe de la especialidad en los hospitales Ramón y Cajal y Puerta de Hierro-Majadahonda, ambos en Madrid. A su juicio, la planificación virtual de las resecciones óseas de la región cráneo-maxilofacial a través de la impresión 3D en modelos y guías quirúrgicas permite transferir al quirófano lo planificado en el ordenador y reproducir placas de fijación e implantes personalizados.
Modelos reales y ajustados al paciente.
Similar planificación persiguen los sistemas de neuronavegación asistida con TC intraoperatoria en patología cerebral y de columna en los que, según Luis Ley y Avelino Parajón, neurocirujanos del Hospital Ramón y Cajal, “se consiguen cirugías totalmente individuales, con alta precisión -se calibra el mejor abordaje para cada lesión, cuál es la colocación y reconstrucción más adecuada del paciente- y con mínima invasión, teniendo en cuenta los terrenos en los que nos movemos”.
La cirugía ortopédica, otra de las puntas de lanza del cambio de paradigma en los quirófanos, se ha centrado, lógicamente, en la resolución de defectos complejos ostearticulares para los que la asociación de tecnología de vanguardia se ha traducido en una funcionalidad inmediata. En el Hospital La Paz, de Madrid, la Plataforma de Ingeniería Tisular e Impresión 3D (PITI3D), dirigida por Ramón Cantero, presentaba un ejemplo de alianza entre investigadores básicos y clínicos en patologías muy graves en huesos y articulaciones mediante el manejo de biomateriales -moldes o implantes-, según explicaban el cirujano ortopédico Enrique Gómez Barrena y el coordinador de la PITI3D, Daniel Cermeño. Se han sumado más recientemente los modelos en 3D que reproducen corazones, cajas torácicas e incluso modelos oftalmólogicos.
La inteligencia artificial superaría al experto en diagnóstico de patología quirúrgica
La posibilidades se antojan innumerables teniendo en cuenta el desarrollo de la inteligencia artificial, explica Mayol. “Mediante machine learning y deep learning se están produciendo algoritmos que sobrepasan la capacidad de los expertos en el diagnóstico de patología quirúrgica, como en oftalmología, y son capaces de predecir la evolución individual y prescribir el tratamiento óptimo”.
Los buenos resultados de la amplia experiencia obtenida con la estimulación cerebral profunda (ECP) en el abordaje de los trastornos del movimiento, más concretamente en los originados por la enfermedad de Parkinson y otros que causan temblor, ha motivado que, en los últimos años, distintos equipos investigadores se hayan ido adentrando en otras patologías, psiquiátricas y neurológicas, que podrían beneficiarse de esta tecnología que ya empieza a conocerse como psicocirugía.
Depresión, trastorno obsesivo-compulsivo (TOC), depresión mayor, esquizofrenia, epilepsia, distonía primaria, síndrome de Gilles de Tourette, secuelas derivadas de ictus e incluso anorexia, obesidad, dolor y diabetes, podrían ser candidatas porque el denominador común es actuar sobre circuitos cerebrales que no funcionan adecuadamente y que son refractarios a los tratamientos estándar.
Algunas de las últimas novedades en neuroestimulación las ha incorporado el equipo de Neurocirugía del Hospital de Cruces, en Baracaldo (Vizcaya), en ictus; y en obesidad, el de Neurología del Centro Integral de Neurociencias, en Madrid. Han servido como coadyuvantes de otras estrategias -para elevar la plasticidad cerebral en el caso del ictus o para equilibrar el circuito homeostático en obesidad-, pero aún sin resultados determinantes e inmediatos.
Un paso más hacia la personalización total de estos tratamientos neuroquirúrgicos lo han protagonizado los equipos de Neurocirugía y Psiquiatría del Hospital Clínico de Madrid al investiga rdianas cerebrales concretas en pacientes con trastorno obsesivo-compulsivo (TOC) que no responde a las terapias tradicionales.
La hipótesis de partida de sus trabajos, publicados en Brain Stimulation, es que es posible que existan diferentes dimensiones sintomáticas y, por tanto, dianas en áreas cerebrales concretas en cada paciente, lo que en el futuro se configuraría como una auténtica cirugía personalizada. Este es, precisamente, el mayor reto: descifrar la región o regiones cerebrales claves en el origen o sintomatología de cada una de estas enfermedades y en cada uno de los afectados.
The post Cirugías que se ajustan a un enfermo y a su patología appeared first on Diariomedico.com.
Los miembros del Comité de Bioética de España han respondido al Ministerio de Sanidad a la pregunta sobre la postura que debe defender el Gobierno de la Nación en relación al borrador de protocolo adicional al Convenio de Oviedo sobre internamientos y tratamientos involuntarios a personas con trastornos mentales graves, elaborado por el Comité de Bioética del Consejo de Europa. La respuesta, contenida en las 40 páginas del informe, es que España debe manifestarse en contra de este borrador. (pinchar aquí para ver el informe completo)

Vicente Bellver, ponente del informe.
“España debería rechazar este borrador porque, aunque está bien intencionado, no protege a las personas con discapacidad psicosocial, sino que perpetúa su estigmatización”, ha apuntado Vicente Bellver, catedrático de Filosofía del Derecho en la Universidad de Valencia y miembro del Comité de Bioética de España. Bellver, además, ha sido el ponente del informe y aclara que con el citado informe el Consejo de Europa ha pretendido unificar la situación de este problema en todos los países europeos. Es decir, el documento provisional avala el internamiento forzoso en enfermos psicosociales, centrándose en la singularidad de su situación, “porque hay muchos estados miembros que no cumplen con las garantías en los internamientos forzosos, de manera que se aísla al paciente de su familia y se le impide cualquier comunicación con el exterior. En definitiva, se le priva de sus derechos fundamentales”. Con esta realidad tan diversa dentro de Europa, el Consejo “ha fijado un estándar de mínimos, pero con ello ha avalado justificar el trato diferenciador de las personas en función de su discapacidad”.
El borrador de protocolo que llega de Europa lleva elaborándose desde 2013, y su redacción final, aunque pendiente de aprobación, ha contado con una gran oposición entre las asociaciones de pacientes con enfermedades psicosociales. Pero estos colectivos no son los únicos en rechazar el documento. Desde que en 2015 este documento entró en consulta pública, han manifiestado su oposición el Comisionado para los Derechos Humanos del Consejo de Europa y países como Portugal, Bulgaria y la República de Macedonia. Las asociaciones más importantes de la discapacidad en Europa, aglutinadas en el European Disability Forum, lo consideran un retroceso en la lucha por sus derechos.
El Comité de Bioética de España en su informe sobre el borrador de protocolo dedica un apartado a las prácticas actuales de los tratamientos ambulatorios involuntarios, los conocidos como TAI, que se están dando en España. Esta medida, el TAI, ha mantenido dividida a los psiquiatras, entre los partidarios de su aplicación y los detractores. Sobre el TAI, el informe apunta: “En España es un hecho consumado: se administran tratamientos enmascarados en la comida de los enfermos, y se administran tratamientos inyectables de larga duración sin la adecuada iniformación al paciente, expresando este su abierta reticencia al mismo y sin que se haya solicitado al juzgado una autorización para obligar al paciente a un tratamiento involuntario. El impacto de estas medidas no es conocido porque los supuestos de partida no permiten una investigación ni rigurosa ni ética”.
El 7 de marzo de 2019, el Comité de Bioética de España recibió el encargo por parte de Faustino Blanco, secretario general del Ministerio de Sanidad, de fijar la posición oficial del país sobre este documento, que tendrá que defender en la reunión fijada para este mes de junio.
Reforma legislativa
En la actualidad, la legislación española permite tanto el internamiento forzoso como el tratamiento ambulatorio involuntario, según apunta Bellver. Esto es así en virtud del artículo 763 de la Ley de Enjuiciamiento Civil. Sin embargo, en la aplicación de este artículo hay disparidad de criterios entre los tribunales. Por ese motivo, el informe del Comité recomienda al Gobierno español que legisle con claridad en este aspecto.
El órgano asesor del Gobierno ve necesario “impulsar una reforma legislativa para derogar las normas que permiten los internamientos involuntarios de las personas con discapacidad, quedando tal limitación excepcional de la dignidad y libertad de las personas circunscrita a un régimen general, al margen de la presencia o no de discapacidad en el individuo”. En definitiva, la regulación aconsejable debe dejar claro que “la discapacidad del sujeto no puede resultar un criterio a atender, no pudiendo justificar en ningún caso por sí solo una privación de libertad”.
Los miembros del comité proponen derogar el artículo 763 de la LEC, reformando, en su caso, el artículo 9 de la Ley Básica de Autonomía del Paciente [sobre los límites del consentimiento informado y el consentimiento por representación] para incorporar las garantías que contienen aquél, pero sin vincular su aplicación a la concurrencia de un trastorno psíquico” . La otra opción de reforma podría ser “la redacción de un nuevo artículo 763 de la LEC, pero suprimiendo la mención al trastorno psíquico como criterio para determinar el internamiento”. En todo caso, los bioéticos recuerdan que en estas reformas legislativas se debería cumplir lo que apuntó el Tribunal Constitucional, esto es, que esta limitación de un derecho fundamental debe estar recogida en una ley orgánica.
El Comité también recomienda “promover una política de salud y de manera específica de salud mental, centrada en la persona y en dotarle de los apoyos necesarios para que pueda consentir libremente sobre sus cuidados de salud e integrarse plenamente en la comunidad”. Con este objetivo, aconsejan prestar especial atención “a las familias y a las personas que integran los entornos de confianza” de los pacientes.
Instan a que el Gobierno de España defienda en el seno del Comité de Bioética del Consejo de Europa la necesidad de reorientar las políticas destinadas a proteger los derechos de las personas con discapacidad psicosocial. Además, cualquiera de estas medidas debería contar con la opinión de las asociaciones de pacientes. El informe apunta al Comité español de Representantes de Personas con Discapacidad (Cermi), entre los colectivos que está obligado a consultar para regular sobre este tema.
Es posible que el citado borrador no salga adelante tal y como se conoce. Sin embargo, en la agenda del Comité de Bioética del Consejo de Europa está desarrollar un marco en el que el internamiento involuntario en el ámbito de la enfermedad mental se haga con todas las garantías. Este protocolo será el quinto que desarrolle la aplicación del Convenio de Oviedo sobre Derechos Humanos y Biomedicina.
The post El internamiento forzoso en enfermedad mental estigmatiza appeared first on Diariomedico.com.
El Sindicato Médico Andaluz ha criticado el Plan de Vacaciones presentado por el Sanidad esta semana al entender que no sólo es poco concreto, sino que además probablemente no haya suficientes facultativos para las contrataciones que tiene previstas.
No es sólo una cuestión de que se oferten más o menos contratos en verano, sino que “depende en gran medida de la existencia de profesionales para ser contratados”, ha señalado el sindicato.
Los datos de contratación que ha remitido el SAS sólo aumentan un 8% de forma global y, si se comparan los supuestos 1.500 contratos a médicos que haría Sanidad para este verano (el 7-8% del total) respecto al total de facultativos que trabajan en el SAS, el sindicato médico indica que el porcentaje de sustitución estaría en torno al 10-12%.
Las críticas por la falta de concreción del plan de verano no son nuevas ni tampoco la de la insuficiencia de contratos; el año pasado el mismo sindicato estimó en julio que sólo se habían contratado a 150 médicos.
Si bien es cierto que la Administración andaluza ha propuesto este año un sistema de incentivos para que aquellos que voluntariamente accedan este verano a doblar su turno puedan paliar la ausencia de sus compañeros de vacaciones, posibilitando además la apertura de los centros por la tarde. Se trata de módulos de 4 horas de asistencia diarias fuera de su horario ordinario de 142,6 euros para profesionales del grupo A1 (hasta un máximo de 2.000 euros mensuales).
Al respecto, el SMA reclama que “estos incentivos sean razonables y en todos los centros, ya que el problema que ha existido en años anteriores es que la oferta se realizaba de forma arbitraria y dependía de la voluntad del director del centro”.
En definitiva, el sindicato ha sostenido que se trata de “un plan de vacaciones muy poco detallado, sin datos concretos sobre centros de atención primaria y centros hospitalarios, con una oferta que si bien supera en un 8 por ciento la del año 2018, supone de nuevo una gran incertidumbre en cuanto a que pueda ser completada con los profesionales suficientes, sobre todo, en el caso de los facultativos”.
The post Andalucía: SMA alerta de que no habrá suficientes médicos para el plan de verano appeared first on Diariomedico.com.
La ministra de Sanidad, María Luisa Carcedo, ha confirmado que los tratamientos para dejar de fumar van a ser financiados por el sistema sanitario público, y ha abierto la puerta a cambiar la Ley Antitabaco durante esta legislatura, ampliando los espacios libres de humo.
“A lo mejor hay alguna modificación. Una nueva ley ya veremos si es necesaria, teniendo en cuenta qué medidas hay que incorporar”, ha concretado a los medios en una jornada celebrada en la sede del Ministerio, con motivo del Día Mundial Sin Tabaco.

Carlos Jiménez Ruiz, presidente SEPAR
El presidente de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR), Carlos Jiménez, pedía a la ministra Carcedo la financiación de los tratamiento que hoy ha anunciado, en una entrevista con DM.
Según ha avanzado la ministra, ya se han iniciado los expedientes para financiar los fármacos que ayudan a cesar el hábito tabáquico tras los trabajos realizados en la Comisión de Salud Pública y la Comisión Permanente de Farmacia. Sin embargo, aún no hay plazos para su implementación efectiva, ya que aún faltan aspectos por pulir con las comunidades autónomas y es necesario “negociar con la industria farmacéutica para analizar el coste de los fármacos al Sistema Nacional de Salud (SNS)”. “Ni idea de plazos. Hay por medio muchos condicionantes, es muy prematuro”, ha insistido.
Sobre el aumento de los espacios libres de humo, Carceno no lo ha descartado, pero ha asegurado que se debe “poner el foco en el cumplimiento de la actual ley y asegurar los espacios sin humo regulados”. Ha defendido que la legislación “no está obsoleta”. “Hay que cumplirla. Completó algunos espacios sin humo y la Ley de 2005 fue un paso importantísimo en la lucha contra el tabaquismo”, ha añadido.
Igualmente, ha reconocido que el Ministerio está estudiando prohibir fumar en los coches con niños a bordo. Además de señalar que se está actualizar el documento de consenso de aplicación de la norma de 2010. “Estamos observando cierto relajo en el cumplimiento. Esta nueva guía de abordaje se llevará en su día al Consejo Interterritorial del Sistema Nacional de Salud y la idea es que todos aquellos espacios que la Ley decide que sean sin humo se asegure a la población que se mantengan así”, ha agregado. Junto a esto, ha apostado por “potenciar” las consultas de Atención Primaria en la deshabituación del tabaco, en el marco de la Estrategia de Promoción de la Salud y Prevención en el SNS.
The post Sanidad financiará los tratamientos antitabaco appeared first on Diariomedico.com.
The post Newsletter: Diario Médico 2019-05-31 appeared first on Diariomedico.com.
La determinación del valor de la innovación supone una incógnita especialmente difícil de resolver en Oncología, una especialidad en la que en los últimos cinco lustros hemos visto y sufrido cómo se ha triplicado el precio de los tratamientos, alcanzando cifras por encima de los 30.000 euros anuales de media por tratamiento.
El peso actual y, sobre todo, futuro, del coste de los fármacos oncológicos y la dificultad para analizar al detalle su cuantificación y justificación, se ha plasmado recientemente en multitud de artículos, revistas científicas y presentaciones a congresos.
Nos encontramos, además, en un entorno donde no existe consenso para determinar si una intervención médica es una opción de alto o bajo valor y las actuales herramientas no logran dar una respuesta totalmente satisfactoria (ESMO, ASCO, NCCN, Abacus…) y sus resultados no son comparables ni tampoco reproducibles.
Desde la Fundación ECO (Excelencia y Calidad en Oncología), en distintas ocasiones y foros de forma insistente, hemos demandado la necesidad de definir el beneficio clínico de los medicamentos oncológicos, cuyo precio actual no refleja su auténtico valor, siendo la brecha entre valor y coste de enormes dimensiones en muchísimos casos.
En un país donde sobran los informes y falta información hay que transmitir que el precio no es igual al valor y lograr definir este beneficio, bien sea en términos de supervivencia, calidad de vida o efectos secundarios, entre otras variables, para determinar posteriormente un precio lo más ajustado al valor de ese medicamento. Es imprescindible conocer lo que la sociedad entiende como beneficio importante para estar seguros de lo que queremos financiar.
Y es en este escenario donde surge Oncovalor, un grupo de trabajo permanente y dinámico, sin precedentes en ningún país, impulsado por la Fundación ECO y la Revista Española de Economía de la Salud (EDS) y conformado por diecisiete expertos oncólogos, farmacéuticos, estadísticos, economistas de la salud y otros decisores que servirá para contribuir a la optimización de este gasto y lograr que el sistema sea sostenible y perdure en el tiempo.
En un país donde sobran informes y falta información hay que transmitir que el precio no es igual a valor
En Oncovalor estamos trabajando para evaluar las herramientas ya existentes para determinar el valor de los tratamientos oncológicos y explorar nuevas fórmulas para mejorarlas. El objetivo a largo plazo es desarrollar una metodología propia con la que medir este beneficio y conocer la eficacia de los tratamientos, poniéndonos a disposición de sociedades científicas y decisores.
Buscamos, en definitiva y a través del análisis de la realidad y de la lectura crítica de experiencias previas, definir el valor de los medicamentos contra el cáncer, intentar encontrar fórmulas innovadoras para poder adoptar una atención de calidad e identificar prácticas que ofrecen un valor insuficiente a los pacientes.
La innovación en fármacos y las nuevas tecnologías unidas a la mayor esperanza de vida, nos aboca a una sociedad con más supervivientes en cáncer, lo que se traduce en más tratamientos, de más duración y con mayor coste asociado.
Desde la Fundación ECO creemos que los oncólogos han de tener un papel crucial en el análisis y en el establecimiento de nuevas fórmulas que garanticen un acceso equitativo a la mejor atención oncológica, identificando aquellas prácticas que ofrezcan un valor insuficiente a los pacientes con cáncer y disponiendo así de una información óptima para una adecuada toma de decisiones.
Esta es una tarea que nos compete a todos, transversal, y que precisa debate social y es nuestra obligación como oncólogos, en calidad de responsables de la prescripción, asumir este papel activo, adquiriendo una mayor responsabilidad en la gestión de recursos y aumentando nuestra capacidad crítica y de evaluación de los resultados en salud.
The post Opinión: En busca de una fórmula que ayude a decidir appeared first on Diariomedico.com.
La teoría del daño desproporcionado resulta aplicable a aquellos casos en que el daño médico no está previsto ni resulta explicable en la esfera de la actuación profesional (sentencias del Tribunal Supremo de 23 de mayo y 8 de noviembre de 2007).
En estos casos, ante esa quiebra de lo normal, de lo esperable y lo desproporcionado del efecto dañoso, se presume que el daño es causado por una quiebra de la lex artis por parte del facultativo, presunción que puede destruirse si se prueba que la causa está fuera de su ámbito de actuación. Es decir, responde a una causa de fuerza mayor.
Por tanto, el profesional médico puede estar obligado a probar las circunstancias en las que el daño se produjo si se presenta en la esfera de su actuación profesional y no es de los que comúnmente puede originarse. En definitiva, hay sospechas razonables de que se debe a una actuación negligente, por lo que corresponden al médico dar una explicación por ser él quien causa un daño imprevisto o inexplicable.
Dicho lo anterior y a los efectos de considerar si existe o no un daño desproporcionado en casos como el que nos plantea, lo primero que debe acreditarse es que la maniobra de Mc Roberts se realizó de la forma debida. Esto es, si la tracción y extracción del feto se realizó correctamente, teniendo en cuenta, además, del tiempo que se dispone a efectos del compromiso vital, y la posibilidad de efectuar otras maniobras.
Una cuestión que es eminentemente pericial. Y si la maniobra fue realizada correctamente, la parálisis del plexobraquial no debería calificarse en modo alguno de desproporcionado, pues la distocia de hombros es una de las causas principales de la referida parálisis del plexo braquial.
The post La distocia de hombros y el riesgo de parálisis del plexo braquial appeared first on Diariomedico.com.
En 2015, más del 40% de los compuestos en desarrollo en todo el mundo tenían el potencial de convertirse en terapias dirigidas o medicamentos de precisión, según un informe del Tufts Center for the Study of Drug Development, de Boston (Estados Unidos). Cuatro años después, ¿qué representan las terapias dirigidas en las carteras y el pipeline en desarrollo de las farmacéuticas innovadoras?, ¿cuál es la apuesta de las principales compañías en este ámbito?
En general, el sector se ha lanzado de lleno a este terreno. El abordaje del cáncer, por ejemplo, “ya no se basa en parámetros clásicos, sino que está estrictamente dirigido por el perfil genético”, señala Ingrid Pallas, responsable médico de la Unidad de Medicina Especializada de Bayer en España. Pallas expone algunos de sus fármacos ya comercializados que responden al concepto de terapias dirigidas, como Xofigo, Nexavar o Stivarga. Además, la compañía dispone de “uno o más compuestos en diferentes estadios de desarrollo centrados en siete áreas de investigación: señalización oncogénica, inhibidores TRK (tropomiosina cinasa), inmunoncología, anticuerpos conjugados y radiofármacos”.
Entre toda su I+D, la portavoz de Bayer destaca larotrectinib, aprobado ya por la FDA como Vitrakvi (ver tabla), y cuyo desarrollo y comercialización comparte con la estadounidense Lilly. Se trata de un inhibidor selectivo de las proteínas de fusión del receptor de la tropomiosina cinasa (TRK), cuya indicación es el tratamiento de cánceres que albergan una fusión del gen del receptor de la tirosina cinasa neurotrófica (NTRK). “Esta alteración no se limita a ciertos tipos de células, por lo que la variedad de tumores que pueden tener esta alteración es muy grande, tanto en pacientes adultos como pediátricos, e incluyendo, por ejemplo, los cánceres de mama y pulmón, el colangiocarcinoma y varios tipos de sarcomas. Hablaríamos de un fármaco tumor-agnóstico (basado en una alteración molecular independientemente del tipo de tumor y de dónde se localice), que nos hace pensar en una nueva forma de tratar el cáncer”, añade.
El socio de Bayer en el desarrollo de Vitrakvi, Lilly, ha entrado en este terreno de las terapias dirigidas sobre todo desde la adquisición el pasado mes de enero de Loxo Oncology, una biofarmacéutica especializada en medicamentos altamente selectivos para cánceres genómicamente definidos. El pipeline de Loxo se centra en los cánceres que dependen de anomalías de un solo gen, de manera que un solo medicamento tiene el potencial de tratar el cáncer con una importante eficacia. Con esta adquisición, Lilly incorpora a su cartera inhibidores RET, BTK y TRK dirigidos a pacientes con mutaciones o fusiones en estos genes que, en combinación con diagnósticos avanzados, “nos permiten saber exactamente qué pacientes pueden beneficiarse, creándose nuevas oportunidades para mejorar la vida de las personas con cáncer avanzado”, explica José Antonio Sacristán, director médico de Lilly España. El pipeline de Loxo Oncology incluye también el LOXO-292, “un inhibidor oral de RET que se está estudiando en múltiples tipos de tumores y que recientemente recibió la designación de terapia avanzada por la FDA”, añade.
El perfil genético guía el abordaje del cáncer frente a los parámetros clásicos
En el caso de Gilead, es el área de T-CAR la que protagoniza gran parte de su esfuerzo, con más de 30 ensayos en desarrollo en 8 indicaciones diferentes. El resultado: la compañía ya tiene una terapia celular aprobada por la EMA, y en proceso de aprobación en España, “para un cáncer hematológico muy agresivo cuya esperanza de vida es apenas de 6 meses después de dos líneas de tratamiento. Pero nuestro trabajo va más allá -señalan fuentes de la compañía-, ya que las T-CAR ofrecen muchas posibilidades, y estamos investigando diferentes moléculas e indicaciones en leucemia linfoblástica aguda, leucemia linfocítica crónica, linfoma no Hodking indolente o linfoma de células del manto”.
La aproximación de la británica GlaxoSmithKline (GSK) a las terapias dirigidas se basa en tratamientos biológicos y en oncohematología (epigenética, inmunoncología y terapia celular). Arturo López, su director médico en España, explica que, además de sus áreas tradicionales de respiratorio, VIH y vacunas, la compañía está fortaleciendo su cartera en inmunología, genética humana y tecnologías avanzadas para identificar nuevos tratamientos. Así, a finales de 2018 tenía 16 activos en desarrollo clínico para oncología, ”el doble de los que tenía al inicio de 2018”, comenta López.
Entre los tratamientos ya comercializados, el director médico de GSK destaca mepolizumab, “la primera terapia biológica aprobada en España que se une a la interleucina 5 (IL-5), y que tiene un papel importante en la regulación de la función de los eosinófilos, y belimumab, el primer medicamento biológico aprobado para el lupus en todo el mundo. Belimumab es un anticuerpo monoclonal humano que inhibe la actividad de la proteína estimulante de los linfocitos B (BLyS), un actor clave en el proceso de inmunoinflamación del lupus eritematoso sistémico”.
En la norteamericana Merck Sharp & Dohme (MSD) se contempla la medicina personalizada como “un nuevo enfoque en el análisis global del paciente, que se basa en un conocimiento exhaustivo de sus características vitales, su estilo de vida y su genoma”, explica Joaquín Mateos, su director ejecutivo médico en España y Portugal. En oncología, en concreto, “el análisis de biomarcadores en el diagnóstico permite la individualización de los tratamientos, y así administrar terapias dirigidas con mayor efectividad y menor toxicidad para los pacientes y mayor eficiencia para el sistema sanitario. Los tumores de mama, ovario, pulmón o melanoma son en la actualidad algunos de los que más pueden beneficiarse del análisis genómico”.
“Asimismo -añade Mateos-, la medicina personalizada está permitiendo avanzar en la evaluación del impacto del microbioma sobre distintas enfermedades, concretamente como parte de los biomarcadores que van a permitir una mejor selección de pacientes, y la posible modificación del microbioma de los pacientes para hacerlos más susceptibles a las nuevas inmunoterapias”.
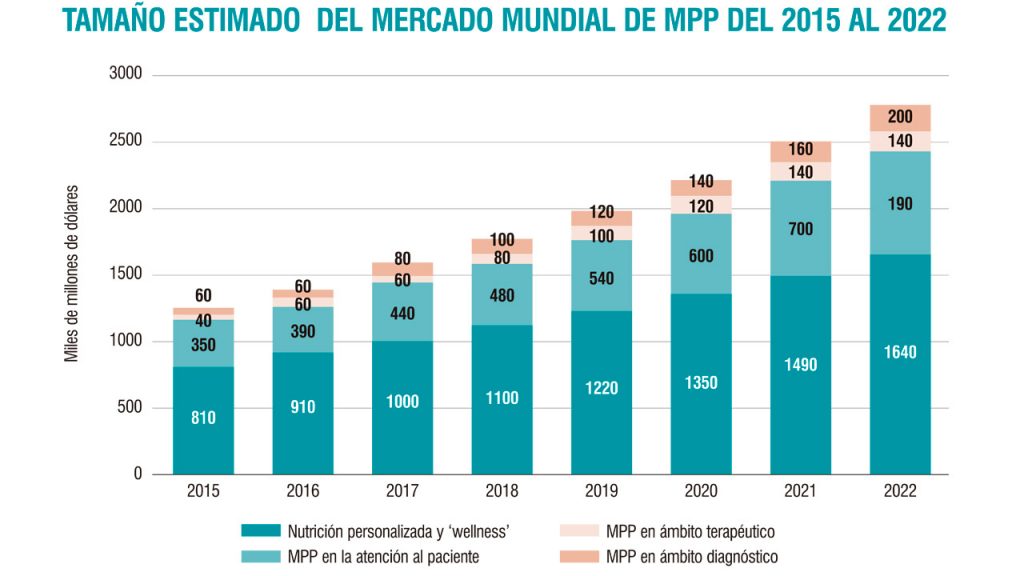
Roche hace una “apuesta clara” por la Medicina Personalizada de Precisión (MPP); un cambio de paradigma en enfermedades como el cáncer, donde se ha investigado siempre por patología/tumor. Hoy nos dirigimos hacia un tratamiento individualizado para cada paciente a partir de su perfil genómico, con biomarcadores que nos indican con qué terapia dirigida es mejor tratar a cada paciente, y no por dónde se localice el tumor”, comentan fuentes de la compañía. Cuenta con un pipeline “prometedor” de terapias dirigidas: en 2018, la FDA emitió la calificación de Breakthrough Therapy Designations (BTD) -para compuestos primeros de clase- para 25 de sus moléculas, lo que para la compañía es “un hito sin precedentes”.
Las nuevas plataformas tecnológicas permiten redefinir el proceso de I+D
En la actualidad, el grupo está investigando 11 nuevas moléculas en fase III, además de 35 nuevas indicaciones de moléculas ya aprobadas también en fase III. Las nuevas moléculas se centran en oncohematología, neurociencias, inmunología, oftalmología y enfermedades infecciosas.
Para Pfizer, la medicina de precisión “no solo es un foco de nuestra estrategia de I+D, sino una filosofía que guía todo lo que hacemos. La aparición de nuevas plataformas tecnológicas nos permite redefinir cómo nos acercamos al proceso de I+D”, comentan fuentes de la compañía.
En concreto, la Unidad de Investigación Oncológica de Pfizer tiene 4 grupos: biología de células tumorales, descubrimiento y desarrollo de bioconjugados, medicina de precisión, y biología y bioquímica integradoras. “También en inflamación -señalan desde la compañía- estamos expandiendo los conocimientos en medicina de precisión, trabajando en las terapias dirigidas, la introducción de biológicos anti-TNF y, más recientemente, de pequeñas moléculas con un mecanismo de acción muy novedoso, ya que actúan sobre mecanismos de comunicación intracelular, que van dirigidas contra las janus kinasas (JAK) e inhiben citocinas claves en procesos inflamatorios y autoinmunes”.
La compañía alemana Merck, por último, incorpora a los estudios herramientas diagnósticas que ayuden a la caracterización de los pacientes a través de la genética y que “nos guíen en los tratamientos y el seguimiento en la evolución de la enfermedad”. Su directora médico, Isabel Sánchez Magro, y la directora de Market Access y Corporate Affairs, Ana Polanco, detallan la estrategia del grupo, que en oncología tiene “una de las terapias dirigidas más longevas en el mercado, Erbitux, indicada en cáncer colorrectal metastásico y comercializada en España desde 2005. Erbitux bloquea el receptor del factor de crecimiento epidérmico (EGFR) y su respuesta depende de la presencia de un biomarcador específico”.
Las portavoces de Merck coinciden en que la compañía “lidera el camino hacia una medicina cada vez más personalizada y de precisión en esclerosis múltiple remitente, impulsando el uso de biomarcadores inmunológicos predictivos de respuesta al tratamiento con interferón beta (IFNb). Estos biomarcadores permiten determinar con alta probabilidad si pacientes con la enfermedad, aún sin tratamiento, responderán de forma óptima a IFNb”.
En oncología, Merck trabaja principalmente en tres áreas dentro de las terapias de precisión. La primera es la búsqueda de moléculas dirigidas a inhibir vías oncogénicas producidas por la mutación de un gen específico que adquiere una actividad anormal, haciendo que células normales se transformen en células malignas, proliferen sin control y desarrollen un cáncer. Para frenar el crecimiento de estos tumores hay que buscar dianas que permitan bloquear estas vías oncogénicas. Merck está trabajando en inhibidores de diferentes vías, como los del factor de transición mesenquimal-epitelial (c-MET) y los inhibidores de la tirosina cinasa de Bruton (BTK).
Otra área es la inmunoterapia: “Los tumores intentan escapar del ataque del sistema inmune generando vías de evasión y su bloqueo. Merck desarrolla fármacos para revertir esta inhibición del sistema inmune, que, reactivado, destruye las células tumorales”, comentan. Por último, la compañía trabaja con inhibidores de reparación del ADN de las células tumorales a partir de múltiples enzimas. Con la inhibición de estas enzimas reparadoras del ADN, el de las células tumorales no podrá repararse, por lo que éstas no podrán replicarse y morirán”.
Un ejemplo paradigmático de patología cuyo manejo se ha transformado con las terapias de precisión es el cáncer de pulmón, según Manel Juan, de la Sociedad Española de Inmunología. “El reciente uso de la inmunoterapia con inhibidores de los punto de control (anticuerpos bloqueantes de la vía PD1/PDL1) hace que las neoplasias de pulmón puedan llegar a subclasificarse ante la opción de éxito frente a estos biológicos anti-PD1/PDL1. La oportunidad de esta dualidad en la respuesta aún no dispone de biomarcadores que permitan una subclasificación a priori, pero previsiblemente llegarán a ser definibles, y con ello no sólo se diferenciarán subtipos de cánceres de pulmón, sino que se reclasificará esta enfermedad desde el punto de vista de la respuesta inmune”.
“Si en algo está contribuyendo la inmunoterapia a la terapia en general -añade-, es en la multiplicación de opciones terapéuticas para el manejo de estas enfermedades, pues abren las posibilidades de la especificidad de actuación a niveles no pensados con la farmacología convencional”.
Para Aitana Calvo, de la Sociedad Española de Oncología Médica, el ejemplo a destacar sería el del cáncer de mama, que fue el primero en el que se identificaron subgrupos de pacientes, inicialmente mediante los receptores hormonales, y posteriormente por la sobrexpresión del HER-2, clasificando los tumores desde el punto de vista genético. “Esta clasificación permitió comenzar a tratarlo de un modo distinto en función de las características de la enfermedad. Por otra parte, fue el primer tipo tumoral para el que se crearon plataformas genéticas que permitieron predecir el riesgo de recidiva y el beneficio de los distintos tratamientos, y por tanto permitieron modificar la toma decisiones en el tratamiento adyuvante. Por último, fue una de las primeras enfermedades oncológicas para las que se identificaron mutaciones que aumentaban el riesgo de padecer cáncer de mama de forma exponencial, mutaciones que podían además predecir el resultado de determinados tratamientos”.
The post Apuesta consolidada en el ‘pipeline’ appeared first on Diariomedico.com.
Con el verano casi tocando a la puerta comienza la temporada más importante del año para Isdin. “La fotoprotección es nuestra actividad número 1”, confirma a DM Juan Naya, CEO del laboratorio de dermofarmacia con base en Barcelona que nació hace casi 45 años de la unión de Puig (procedente del mundo de la cosmética) y Esteve (de la farmacia).
Sin embargo, Naya señala que la multinacional es más que fotoprotectores y, de hecho, un 25% de su cartera son productos de prescripción. El CEO asegura que para los dermatólogos es una compañía apreciada en el tratamiento del cáncer de piel y el fotoenvejecimiento, y en áreas diversas como acné, dermatitis, caída del cabello o psoriasis, entre otras. “Un dermatólogo podría pasarse el día visitando pacientes y solo recomendando Isdin”, mantiene.
“Nuestra estrategia de crecimiento orgánico es prioritaria, pero si surgen oportunidades de alguna adquisición seremos sensibles a ellas”
En 2018 su facturación creció casi un 14% hasta situarse en los 245 millones de euros. Naya indica que la previsión de cierre de 2019 es mantener el crecimiento a doble dígito, en parte gracias a la contribución del mercado internacional, que por primera vez lograría el hito de superar el 50% de sus ingresos globales.
Mientras que en España quieren “consolidar” su posición “líder en el cuidado de la piel y, especialmente, en fotoprotección”, fuera de las fronteras quieren “convertir Isdin en una marca querida y respetada en todo el mundo”.
Afirma que “la estrategia de crecimiento orgánico es prioritaria, pero si por el camino surgieran oportunidades de alguna adquisición seríamos sensibles a ellas”. El objetivo de estas operaciones sería mejorar su presencia internacional o fortalecer su portfolio.
“No se puede estar en todo en la cúspide de la innovación y tenemos alianzas con laboratorios ‘top’ para incorporar las últimas tecnologías”
Isdin tiene catorce filiales y vende sus productos en más de 45 países a través de distribuidores. Sus mercados más importantes son Latinoamérica, en concreto México y Brasil, e Italia y Portugal, en Europa. De cara al futuro, aspiran a crecer en Alemania y Estados Unidos, donde ya tienen su propia filial, “y donde estamos estableciendo colaboraciones con muchas clínicas estéticas que venden nuestros productos”.
Para Naya, un rasgo diferencial de su cartera es la innovación. Resalta que muchos de los productos del laboratorio proceden de su I+D interna, “pero no se puede estar en la cúspide de la innovación en todo, y también tenemos alianzas estratégicas con laboratorios top del mundo para incorporar las últimas tecnologías”.
Entre sus últimos lanzamientos está un fotoprotector bifásico Hydro Oil, con SPF 30, que promete aumentar un 43% el bronceado. Otra novedad, “más conceptual”, es el sello 5 star daily protection para sus fotoprotectores faciales Fusion Water, con el que quieren hacer hincapié en su alta protección, tolerancia en ojos y piel, eficacia en piel mojada y fórmula respetuosa con el medio marino. Más allá de la fotoprotección, Naya también remarca los lanzamientos de su tratamiento fortalecedor de uñas en pincel Si-Nails y de unas ampollas con efecto flash de Isdinceutics.
“España es el país del sol y probablemente es uno de los países del mundo en los que la fotoprotección está más desarrollada, tanto en la concienciación de la población, como también como fuente de innovación y gracias a Isdin”, sostiene Naya, que apunta que siete de los diez fotoprotectores más vendidos en las farmacias son propios.
Pese a este nivel alto de sensibilización social, el ejecutivo advierte de que dos de cada tres españoles no se protegen y, de los que sí lo hacen, dos de cada tres no utilizan correctamente los fotoprotectores. Al mismo tiempo, alerta de que la incidencia de cáncer de piel ha aumentado un 38% en los últimos cuatro años en España.
“España es uno de los países en los que la fotoprotección está más desarrollada en cuanto a concienciación y en la innovación de productos”
En el terreno de la prevención, destaca que en estos momentos la compañía está desarrollando una campaña de detección precoz del melanoma junto con dermatólogos y farmacéuticos. Naya opina que Isdin mantiene una “colaboración estrecha” con estos médicos especialistas a través de este tipo de actividades de concienciación y con formación e investigación. Y añade que el “alto nivel y profesionalidad” de la dermatología se reconoce fuera de España, “especialmente en Latinoamérica”.
A su entender, esta especialidad debe evolucionar hacia un planteamiento más holístico, que trascienda el puro tratamiento. “Es adoptar los conceptos de belleza y salud, que van unidos, desde la prevención, con una visión más completa de trabajo con los pacientes, no solo en cuanto a la adherencia a una terapia concreta, sino en la adopción de unos hábitos de vida saludables”.
The post Fotoprotectores y mercado exterior tiran del crecimiento de Isdin appeared first on Diariomedico.com.
En oftalmología, ver qué sucede dentro del ojo resulta fundamental. Tanto para el diagnóstico como para el tratamiento, resulta de vital importancia comprobar el estado de las diferentes estructuras que componen el órgano. Y no siempre es fácil hacerlo de una forma no invasiva.
Para superar estas dificultades nació el proyecto europeo Be-Optical, dedicado a impulsar nuevos equipos médicos de diagnóstico por la imagen. Coordinado por la Universidad Politécnica de Cataluña (UPC) y financiado por la Unión Europea a través del programa Horizonte 2020, desde su puesta en marcha en 2015 apoya la formación transversal y capacitación de 14 jóvenes estudiantes de doctorado de ingeniería.
Fruto de este proyecto es un retinógrafo especial que el Instituto de Microcirugía Ocular de Barcelona (IMO), uno de los centros que participan en el proyecto, acaba de probar en cien pacientes. “Permite ver estructuras de las capas del ojo que hasta ahora era imposible. Este equipo, al utilizar una longitud de onda superior a la de otros retinógrafos, aporta nueva información de la retina y llega incluso a la coroides, la capa que hay detrás de ella”, explica Laura González, optometrista del IMO que ha participado en el desarrollo del prototipo.
Para hacerlo, se utiliza un microscopio adaptado, que incluye un flash para iluminar el fondo del ojo, unido a una cámara que, como la mayoría de los dispositivos tecnológicos actuales, se basa en el modelo cromático RGB (las siglas en inglés de rojo, verde y azul). Este prototipo amplía el rango que captan los retinógrafos estándares del espectro de luz visible hasta el espectro NIR (infrarrojo cercano). Esto significa pasar de trabajar con longitudes de onda de entre unos 450-700 nanómetros a 400-1.300 nanómetros.
Todo esto se traduce en la posibilidad de ver estructuras del ojo a las que antes era imposible acceder, mejorando y facilitando el diagnóstico precoz de algunas patologías oculares. “La coroides es la primera capa en la que se manifiestan algunas alteraciones y enfermedades de la retina, como puede ser la degeneración macular. Esto nos permitiría poder hacer un diagnóstico más precoz”, afirma González.
Orientación
No todas las innovaciones tecnológicas aportan beneficios. Es importante la labor de los médicos como asesores, orientando sobre sus necesidades
Originalidad
A diferencia de otras investigaciones con esta tecnología de última generación, no parte de una adaptación de los sistemas ópticos convencionales. Se trata de un prototipo original
Precisión
Además de ayudar en el diagnóstico precoz, también permite una monitorización más exhaustiva durante el tratamiento de algunas patologías, detectando cambios muy pequeños
Aunque no es esta la única ventaja: este nuevo prototipo permite superar otros obstáculos de los retinógrafos convencionales. “En pacientes que presentan opacidades también nos permite ver con más precisión. Cuando hay una catarata, por ejemplo, la luz visible no puede pasar. Pero la infrarroja tiene más penetración y podríamos obtener imágenes mucho mejores en estos pacientes comparadas con la técnica tradicional”.
No se trata solo de acceder a niveles más profundos del ojo, ya que la imagen hiperespectral también ofrece la oportunidad de examinar las estructuras retinianas desde otros puntos de vista y con mayor precisión. En este sentido, puede ayudar a establecer patrones de reconocimiento útiles para el diagnóstico. “Sin embargo, todavía falta trabajo para acabar definiendo qué patrones son los que nos pueden ayudar en el diagnóstico. Ir comparando las imágenes de pacientes con patologías con otros sanos para saber de esta forma si esta información que nos ofrece es útil realmente”, añade la investigadora, que incide en que todavía se está en un fase muy inicial del desarrollo del producto y faltan por ver cuáles pueden ser las líneas de investigación más interesantes hacia las que dirigir el trabajo.
La tecnología de imagen hiperespectral, por sus características de monitorización y caracterización de objetos a distancia, es una de las herramientas más prometedoras y atractivas tanto en la investigación como en la industria. En biomedicina, la tecnología de imágenes multiespectrales (MSI) es una técnica no invasiva que permite obtener información de los tejidos biológicos sin necesidad de extraer muestras de ellos.
The post Un retinógrafo para llegar a lo más profundo del ojo appeared first on Diariomedico.com.
“La elección óptima de un tratamiento -más si cabe en el caso de terapias dirigidas- depende de un diagnóstico preciso”, afirma Luis Cuevas, director de la Unidad de Negocio de Diagnóstico de Precisión de Philips Ibérica. Añade que, previamente, “es necesario transformar los diagnósticos poniendo el foco en tres ejes: la incorporación de nuevas herramientas de cuantificación que actúen como biomarcadores fiables, como, por ejemplo, los indicadores de malignidad en gliomas o la automatización del cálculo de la fracción de eyección, que permitan objetivar los hallazgos clínicos y monitorizar la eficacia de los tratamientos; la fusión de múltiples fuentes de información de forma complementaria, como la RM y electroencefalografía de alta definición para estudios neurológicos, y el uso de algoritmos de inteligencia artificial, que permitan automatizar ciertas tareas de adquisición y postproceso, complementando la capacidad de los médicos para aumentar su eficiencia y precisión, como pueden ser las soluciones de anatomía patológica computacional”.
Abunda en la importancia de las herramientas diagnósticas Ingrid Pallas, de Bayer, quien señala que “las nuevas tecnologías de secuenciación (en inglés, NGS) pueden proporcionar una visión completa de las alteraciones genómicas en un gran número de genes. La hibridación in situ por fluorescencia (FISH), por ejemplo, se puede usar para detectar tumores con fusión NTRK, y la inmunohistoquímica (IHC), para la presencia de NTRK”.
La cartera de la alemana Merck incluye compuestos que requieren determinaciones de biomarcadores y mutaciones genéticas, entre otras. En 2008, la compañía inició el camino en el diagnóstico molecular, de forma pionera en el uso de la biopsia líquida, clave para identificar a los pacientes que necesitan terapias enfocadas a las mutaciones genéticas del cáncer, ayudando a la toma de decisiones. Desde la compañía señalan que es una prueba poco invasiva y muy sensible, que con un test de ADN tumoral circulante o de biomarcadores en sangre detecta mutaciones genéticas en una muestra de sangre, evitando al paciente trastornos innecesarios y reduciendo el tiempo de diagnóstico. En el caso de Merck, 24 centros de referencia ya la emplean en pacientes con cáncer colorrectal metastásico, permitiendo el desarrollo de terapias de precisión, adaptados al perfil molecular del tumor de cada paciente gracias al análisis de las mutaciones de los oncogenes K-RAS y N-RAS, que afectan aproximadamente a la mitad de los pacientes con esta patología. La compañía invierte en esta prueba alrededor de un millón de euros al año.
La apuesta de Roche por la medicina personalizada se materializa en parte a través de la Foundation Medicine de Roche. Fuentes de la compañía recuerdan que la complejidad del cáncer hace que la información molecular y los test de secuenciación genómica sean cada vez más necesarios para poder desarrollar la solución que más beneficie a cada paciente. “La secuenciación genómica de tumores puede ser de gran utilidad para dirigir un tratamiento basado en el perfil molecular de cada persona, y permite una estrategia de tratamiento personalizada, dado que los test que emplea pueden detectar mutaciones genómicas específicas en pacientes”.
En la actualidad Foundation Medicine dispone de tres test (Foundation One CDx, Foundation One HEME y Foundation One Liquid) que permiten identificar posibles terapias dirigidas y/o inmunoterapias con la información molecular de la secuenciación, e investigar acerca de mutaciones en tumores para los que no se dispone de tratamiento.
The post Cuanto más preciso es el diagnóstico previo, más dirigido es el tratamiento appeared first on Diariomedico.com.